今日は令和3年4月から新設された心不全療養指導士についてご紹介したいと思います。
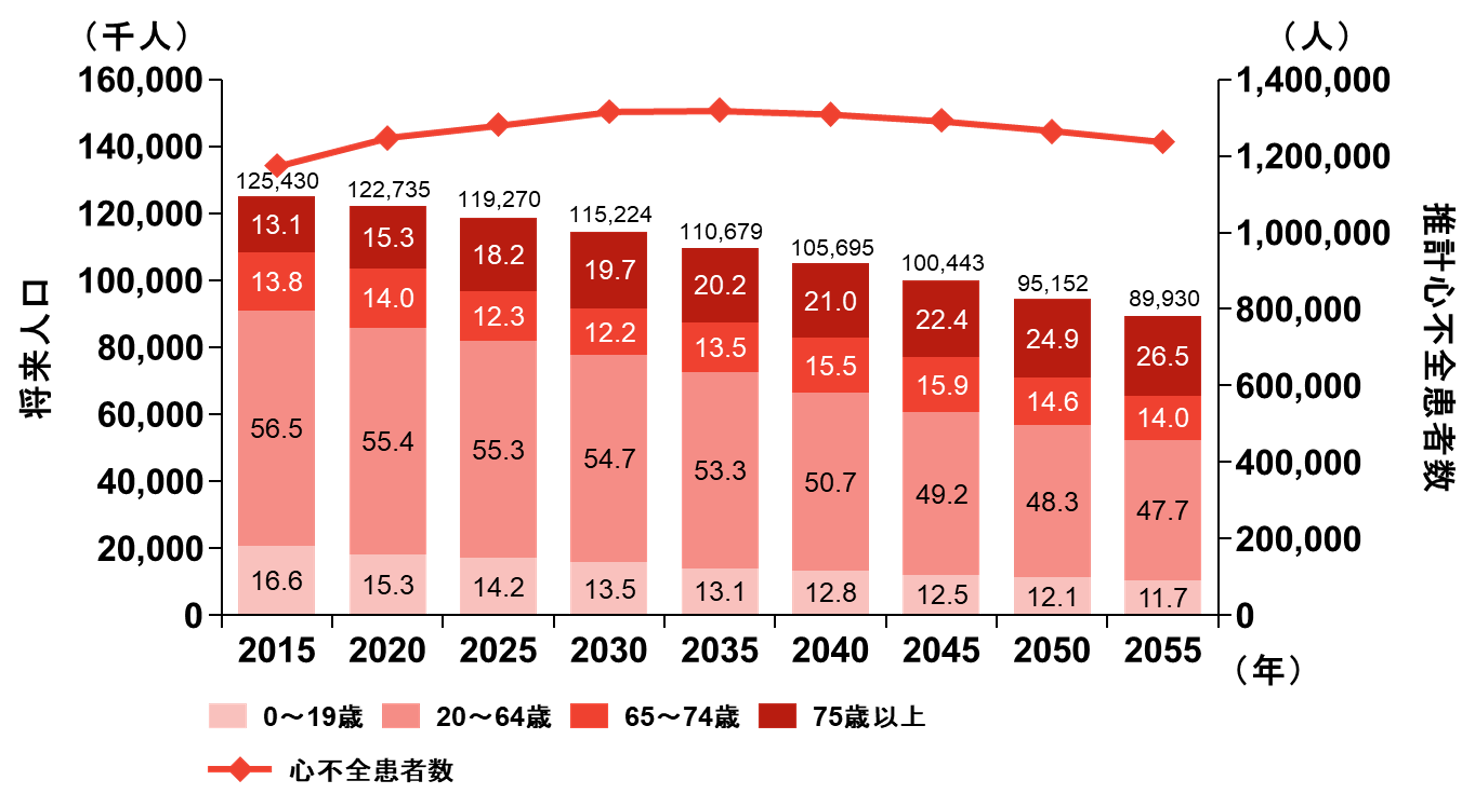
日本は世界のどこよりも急速に高齢化社会へと進んでいます。現時点で総人口の約29%が65歳以上を占めさらに高齢化率は加速し、一方で出生率は減少の一途をたどるため総人口数は年々減少していきます。高齢化が進むとともに心不全患者はますます増加し、現在で120万人、2030年には130万人を超えると推定され、総人口に占める心不全患者の割合が急速に増加する心不全患者の爆発的な増加(心不全パンデミック)が起こると予想されています(図参照)。
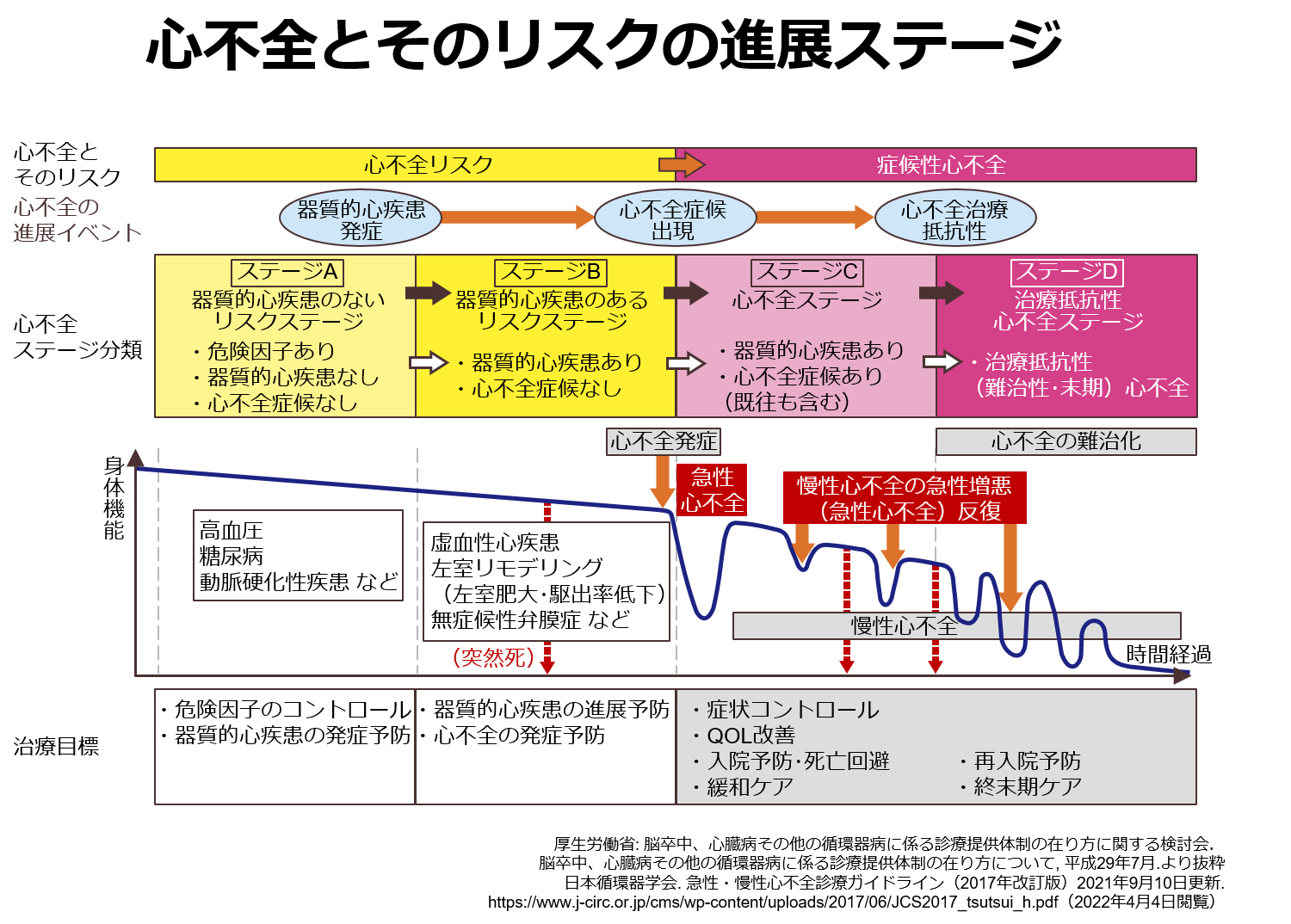
心不全という疾患は診断がついてから5年後の生存率が50%程度と、悪性腫瘍(癌)と同等に予後不良な疾患ですが、その病状の経過は癌と大きく異なり心不全急性増悪による入院治療とその治療による一時的な軽快、退院を繰り返すことで徐々に身体機能が低下し、寿命が短くなるという点で特徴的な経過をたどります
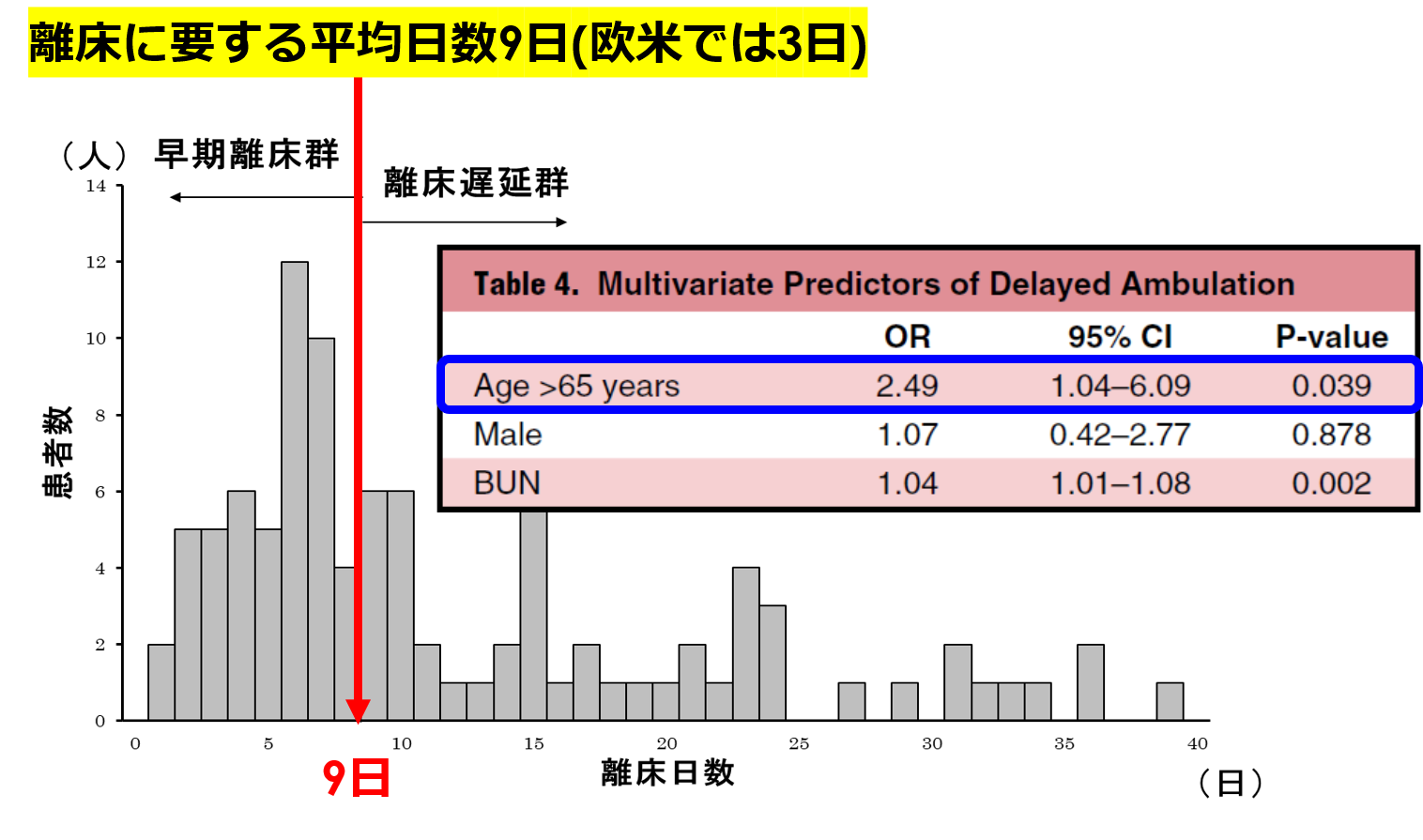
なぜ、治療して退院できるのに身体機能が低下するのか?これは実際に入院して治療すると血圧や心拍数を観察するモニターが着いたり、肺に水がたまり低酸素となるため酸素投与を要したり、低血圧であれば血圧を上げたり、逆に高血圧であれば血圧を下げたり、身体に溜まった水分を抜くために利尿剤を点滴したり、様々な理由でベッド上で安静を強いられます。このベッド上での安静自体が筋肉を萎縮させ、歩くためのバランス能力や関節の動きを制限させてしまいます。例えば無重力にいると1日1%の筋量が減少すると言われています。同様に、ベッド上で安静臥床を強いられると、1週間で10~15%の筋量が減少すると言われており、私が過去に発表した研究では、急性心不全の入院で平均9日もの間、ベッド上安静が生じていることを明らかにしており、高齢(65歳以上)自体がベッド上安静期間を遅延させる最も強い要因でした(図参照)。つまり、65歳以上の高齢者が増加する本邦では、今後、心不全再入院を繰り返して身体機能が低下しやすい患者さんが増えるため、入院自体を予防する、あるいは入院しても早期に離床へと繋げる試みが重要と考えられます。
ところで、心不全で入院するきっかけ(誘因)はどのようなことを思い浮かべますか?不整脈、心筋梗塞の発症、そのような急に生じる心臓のイベントが原因と思いがちですが、そうではありません。実際には塩分の過剰摂取や、過労、薬の飲み忘れ、風邪などの感染症、こういった誘因が多いと言われています(図参照)。
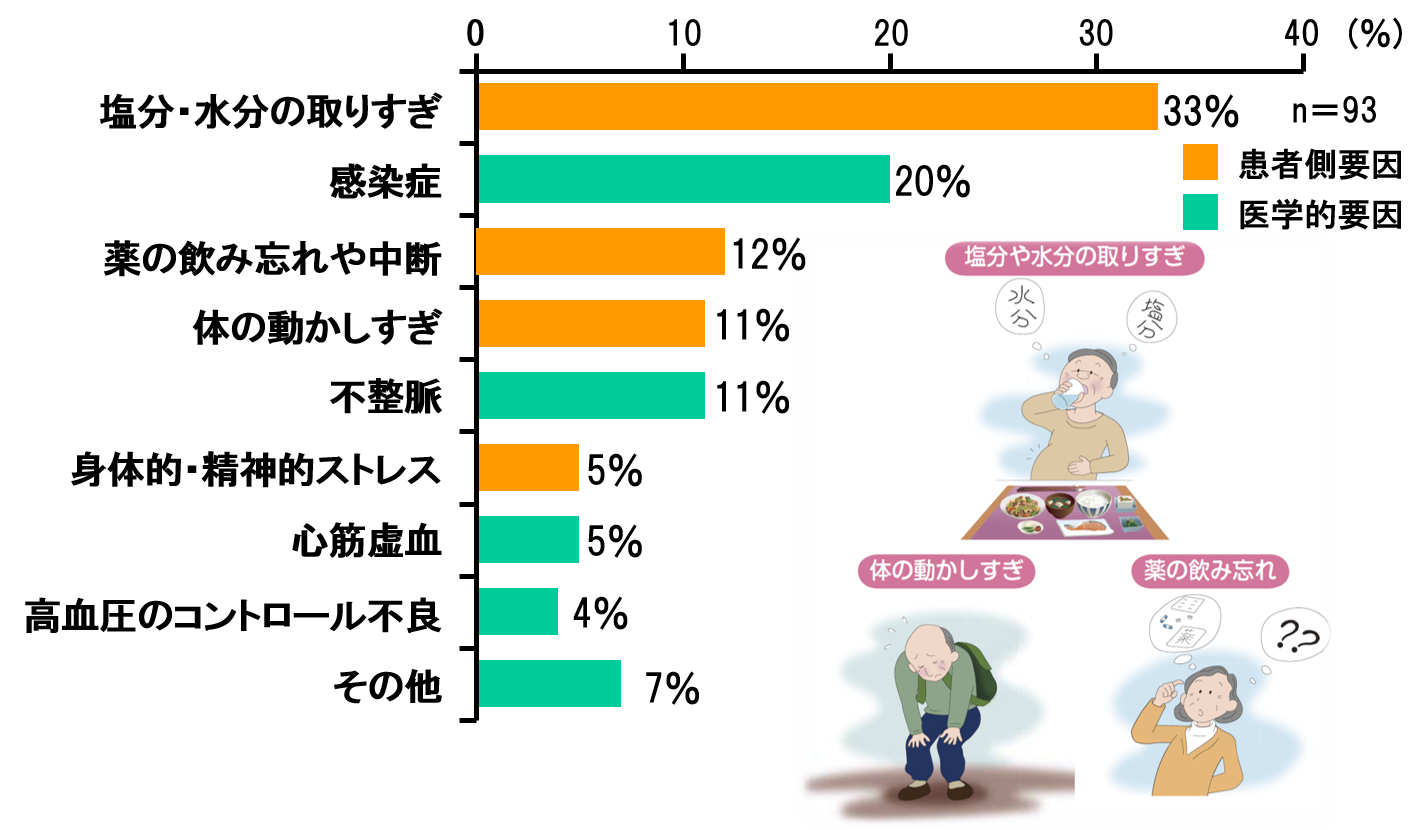
これらの誘因はいずれも患者さんご自身が日常生活に留意していれば避けることができることばかりですが、そのことを正確に理解して、適切に予防行動へと移す(例えば1週間に2kg以上の体重増加やむくみが出現した場合は心不全が悪くなっていると認識し、塩分をより制限したり、安静にしたり、利尿薬を増量して服用するなど)ことは必ずしもできておりません。今はインターネットで色々と情報を得られますが、情報が溢れているがゆえに患者さん個々の病状や心不全の病型に応じた正確な情報を得るのは至難の業です。ゴルフの指導方法もネットでは玉石混交ですよね😊どんな分野においても身近な、そして信頼できる良い指導者が必要であり、その役割を担うのが令和3年4月から日本循環器学会主導で新設された「心不全療養指導士」です。

心不全療養指導士の役目は下表に示すように多岐に渡りますが、この内容を個々の患者さんに指導し、内容を理解して頂いて、さらにその知識を元に心不全の増悪因子を是正するよう予防行動をご自身でとってもらうまでには多大な時間と労力がかかります。決して楽な指導ではありませんが、それでも患者さん一人一人に向き合って指導し、行動を変えさせることができれば(行動変容の達成)、心不全の予防や寿命の延長に直結しますので医療者冥利に尽きますし、素直に喜びや生きがい、強い充実感を感じられるでしょう。このような療養指導の中核を担う心不全療養指導士の資格は、医者には与えられていません😔あくまで患者さんに身近な存在である看護師や理学療法士、薬剤師、栄養士、心理士、社会福祉士などのコメディカルが主役なのです。

昨今の国の医療政策や新型コロナウイルス感染症のための病床確保も相まって、心不全による入院期間は平均3週間から2週間へと短縮され、それに伴い入院中に心臓リハビリテーションや療養指導にかけられる時間は少なくなっています。そのため、今後、心不全療養指導の場は入院から外来・在宅へと移っていくと予想されます。実際に入院中では療養指導を1回30分、週2回実施されたとして2週間の入院期間ではトータル2時間しか療養指導にかけられませんが、外来では例え1回10分の指導だとしても、毎月来院するため1年間で2時間、5年間の通院だと10時間の療養指導を行うことができます。実際に当院では心不全療養指導士の資格を有する看護師が忙しい外来診療の合間に、心不全の療養指導を行っています。
不思議なもので療養指導としてお話しているはずが、患者さんの趣味やご家族の話題、これまでの生き方や大切に思っている価値観など、普段の診察中には話してくれない『コア』な内容を少しずつ教えてくれて、心不全の病態だけでなく、ご家族のことや人となりまで分かってきます😊これこそ療養指導の副産物であり、一生お付き合いが必要な心不全においては患者さんの人生観や価値観、希望に沿った、将来の医療及びケアを提供する必要があり、そのための話し合いのプロセス(アドバンス・ケア・プランニング :人生会議)を同時に進めていることになるのです。
心不全は高血圧や糖尿病などの基礎疾患があり、高齢になればだれでも起こり得る疾患です。一度心不全を発症すれば慢性心不全となり、完治することはなく一生お付き合いすることになります。だからこそ、心不全療養指導のプロフェッショナルである心不全療養指導士が患者さんの傍に寄り添い、ケアすることは心不全患者さんにとって大きな拠り所となり希望の光です。
このような医療者としては大変やり甲斐のある資格を一緒に目指しませんか?当院ではそのような志のある仲間を募集していますので、ぜひお知らせ欄もご参照下さい😊